Лечение кератоконуса

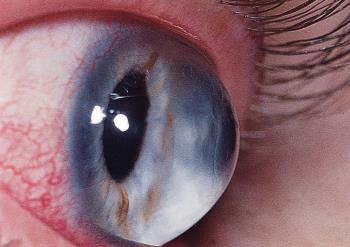
Кератоконус – заболевание из области офтальмологии, характеризующееся развитием прогрессирующего дегенеративного процесса не воспалительной природы. Патологический процесс сопровождается истончением роговицы глаза, приобретением ею конусовидной формы.
В результате деформации и дистрофии роговицы зрение постепенно ухудшается. Развитие патологии обусловлено всевозможными биохимическими процессами. В ходе диагностики у пациентов наблюдается снижение синтеза коллагена, белка, ферментов, происходит нарушение активности антиоксидантов. Следствием именно этих изменений становится снижение эластичности роговичного слоя, ее растяжение и приобретение конусовидной формы.
Согласно статистике, кератоконус развивается всего у 1 пациента из тысячи, что делает это заболевание одним из редчайших в числе глазных патологий. Ему в равной степени подвержены мужчины и женщины, но в 9 из 10 случаев болезнь диагностируется уже в детстве. При этом пик прогрессирования кератоконуса приходится на возраст от 20 до 30 лет.
При несвоевременном или неправильном лечении заболевание прогрессирует и приводит к нарушению функционирования пораженного глаза, снижению остроты и четкости зрения. Однако полная слепота развивается редко, а улучшить состояние больного удается подбором контактных линз.
На сегодняшний день кератоконус является малоизученным заболеванием. Но даже при таком условии опасность болезни невелика, ведь медикам удалось разработать массу способов борьбы с этой патологией.
Причины развития
Несмотря на развитость инструментальных методов диагностики врачам не удается точно выявить причины заболевания. Но офтальмологи сходятся во мнении, выделяя наиболее вероятные факторы, предрасполагающие развитию кератоконуса:
- полученные в течение жизни травмы глаза, повреждения роговицы;нарушения со стороны эндокринной системы;
- загрязненная экология;
- генетическая предрасположенность (при наличии в анамнезе кератоконуса у одного из родителей риск развития заболевания у ребенка составляет 80%);
- различные хронические заболевания, генетические аномалии и другие заболевания (например, астма, поллиноз, синдром Дауна, экзема, воспаление конъюнктивы и роговицы, хроническая форма недостаточности надпочечников).
Возможные осложнения
Деформация роговичного слоя препятствует выполнению анатомической функции преломления света. В силу этого нарушения у больного снижается острота зрения, схожее с близорукостью. Неправильное преломление лучей света при прохождении искривленной роговицы также выражается в искажении видимых объектов и преломлении прямых линий в поле зрения.
Прогрессирование кератоконуса усложняет самостоятельный выбор очков и линз для коррекции зрения. Самым тяжелым осложнением, обусловленным прогрессированием патологии, считается разрыв роговицы. Подобное происходит при выраженном истончении роговичного слоя, в результате нарушаются функции глаза, а пациент ощущает острую боль или выраженный дискомфорт.
Классификация кератоконуса
В медицинской практике существует несколько классификаций болезни. Наиболее распространенная считается классификация по Амслеру (Amsler), включает 4 степени развитиякератоконуса:
- характеризуется приобретенным астигматизмом степени 1-0,5, который легко исправляется ношением контактных линз стандартного типа;
- степень астигматизма соответствует показателям 0,4-1, что также успешно поддается коррекции;
- фиксируется истончение роговичного слоя и его растяжение, астигматизм равен показателям 0,12-0,02, требуется подбор специальных линз;
- четвертая стадия самая тяжелая, при ее развитии роговица принимает форму конуса и мутнеет, зрение падает до 0,02-0,01, что тяжело поддается лечению и коррекции специальными линзами.
Для лечения кератоконуса требуется квалифицированная и своевременная помощь, самолечение лишь усугубляет ситуацию. Раннее обращение к квалифицированному специалисту позволяет минимизировать скорость прогрессирования патологии и избежать хирургического вмешательства.
Кератоконус и беременность
В 2011 году медиками впервые было проведено исследование, направленное на изучение течения и развития болезни во время беременности, в котором приняло участие 4 пациентки. Результаты проведенного исследования:
- даже в связи с гормональными перестройками и склонности к отекам, беременность не повлияла на ускоренное прогрессирование болезни;
- кератоконус никак не сказывается на течении беременности, развитии плода и состоянии женщины. Заболевание не является противопоказанием к естественным родам.
Клиническая картина
К числу общих и наиболее распространенных клинических признаков кератоконуса относятся:
- прогрессирующее снижение зрения;
- повышенная утомляемость органов зрения;
- зуд и чувство жжения на слизистых оболочках глазного яблока;
- слезоточивость, особенно при ярком свете;
- деформация и помутнение роговичного слоя при осмотре у окулиста;
- двоение в глазах;
- пониженная концентрация внимания;
- искажение объектов в поле зрения;
- необходимость в частой смене очков и контактных линз;
- снижение работоспособности, связанное с ухудшением зрения;
- в редких случаях – полная слепота.
Связь астигматизма с кератоконусом
Как видно из приведенной выше классификации заболевания, ранние стадии прогрессирования болезни сопровождаются астигматизмом, что выражается в соответствующих симптомах:
- размытость и нечеткость картинки, которую видит пациент;
- неприятные ощущения в глазах, рези, зуд и жжение, особенно вечером;невозможность сосредоточить взгляд на объектах маленького размера;головные боли, в большинстве случаев сосредоточенные в области лобной доли;
- повышенная утомляемость глаз, особенно при чтении;
- невозможность видеть в деталях удаленные или приближенные объекты.
Если изначально эти клинические признаки распознаются как астигматизм, в дальнейшем заболевание развивается и состояние пациента усугубляется. Присутствующие симптомы позволяют офтальмологу заподозрить наличие кератоконуса, в особенности при стремительном ухудшении состояния.
Как развивается заболевание
Изначально для кератоконуса характерно поражение лишь одного глаза. Со временем при отсутствии адекватного лечения патологический процесс охватывает оба глаза. При этом степень поражения левого и правого глаза может отличаться (один глаз видит лучше другого), что связано с поочередным поражением (вначале один, через некоторое время другой).
Для ранней стадии развития болезни характерно незначительное снижение зрения, особенно нечеткость картинки в вечернее время суток, при нахождении в плохо освещенных помещениях. По мере того, как болезнь прогрессирует, может возникнуть светобоязнь, а помутнение роговицы приводит к затуманиванию зрения, в глазах начинает двоиться.
У многих пациентов отмечается развитие монокулярной полиопии - глядя на два объекта, они воспринимаются как один. Диагностика монокулярной полиопии включает:
- окулист выкладывает перед пациентом лист черной бумаги, на котором имеется одно белое пятно;
- при этом больной видит на черном фоне несколько пятен, расположенных хаотично;
- озвучивание правильного ответа врачом и демонстрация картинки через время не меняет результатов;в будущем, при условии развития болезни, на той же картинке больной видит еще больше белых пятен, расположенных хаотично;на поздних стадиях прогрессирования патологии эти пятна пульсируют в такт сердцебиению.
Особый признак прогрессирования болезни - пациент носит идеально подобранные очки, спустя 10-15 дней они ему не подойдут. В случае со стандартными линзами при развитии болезни, их ношение становится невозможным. Это обусловлено деформацией роговичного слоя, вследствие чего линза не может полноценно прилегать. Каждый из этих признаков с вероятностью в 100% указывает на возникновение и усугубление кератоконуса.
Прочие симптомы
В числе прочих клинических признаков наиболее распространенными являются неприятные и болезненные ощущения в глазах, их повышенная утомляемость, слезоточивость. Такие симптомы проявляются ухудшением зрения, вследствие которого пациенту приходится прищуриваться и часто инстинктивно тереть глаза.
Теми же причинами обусловлено возникновение головных болей, которые связаны со снижением внимания, работоспособности, способности концентрироваться на чем-либо. У больных кератоконусом стремительное ухудшение зрения часто сменяется длительным застоем в развитии болезни.
Каждый из описанных симптомов, за исключением последнего, опасен для человека. Особенно рискуют люди, у которых концентрация внимания необходима на опасной работе, за рулем.
Клиника острого кератоконуса
Острый кератоконус – особый вид болезни, развивающийся в случае пренебрежения рекомендациями врача, погрешностях в лечении. Его возникновение характеризуется клиническими признаками:
- гиперемия слизистых оболочек глаза;
- выраженная отечность роговичного слоя;
- резкое помутнение роговицы или внезапная слепота;
- стремительное ухудшение остроты зрения;
- возникновение интенсивных болевых ощущений.
Такое состояние опасно, оно сопровождается стремительной деформацией и другими патологическими изменениями в роговичном слое. Корректировка лечения и беспрекословное соблюдение рекомендаций врача способствует стабилизации больного спустя 1-2 недели, позволяет улучшить функции зрительного органа. Если же острый кератоконус возникает на поздних стадиях патологического процесса, это чревато нарушением целостности роговичного слоя или слепотой.
Симптоматика у детей
В большинстве случаев патологический процесс развивается с детских лет. Распознать заболевание можно, присмотревшись к поведению ребенка:
- ухудшается успеваемость в школе, ребенок рассредоточенный и невнимательный;
- при чтении ребенок подносит книгу к глазам ближе, чем обычно;
- ребенок начинает щуриться;
- глаза слезятся и краснеют без видимых на то причин;
- дети систематически жалуются на головные боли;
- на боле поздних стадиях дети заявляют о расплывчивости изображения.
В случае, если ребенок ранее наблюдался у окулиста и по показаниям врача носит очки, они быстро приходят в негодность, о чем свидетельствуют соответствующие жалобы. Смена очков сопровождается непродолжительным улучшением и отсутствием жалоб. Но спустя пару недель расплывчатость изображения и прочие жалобы вновь возвращаются. Отсутствие своевременного и правильного лечения грозит отеком роговичного слоя и полной слепотой.
Диагностика
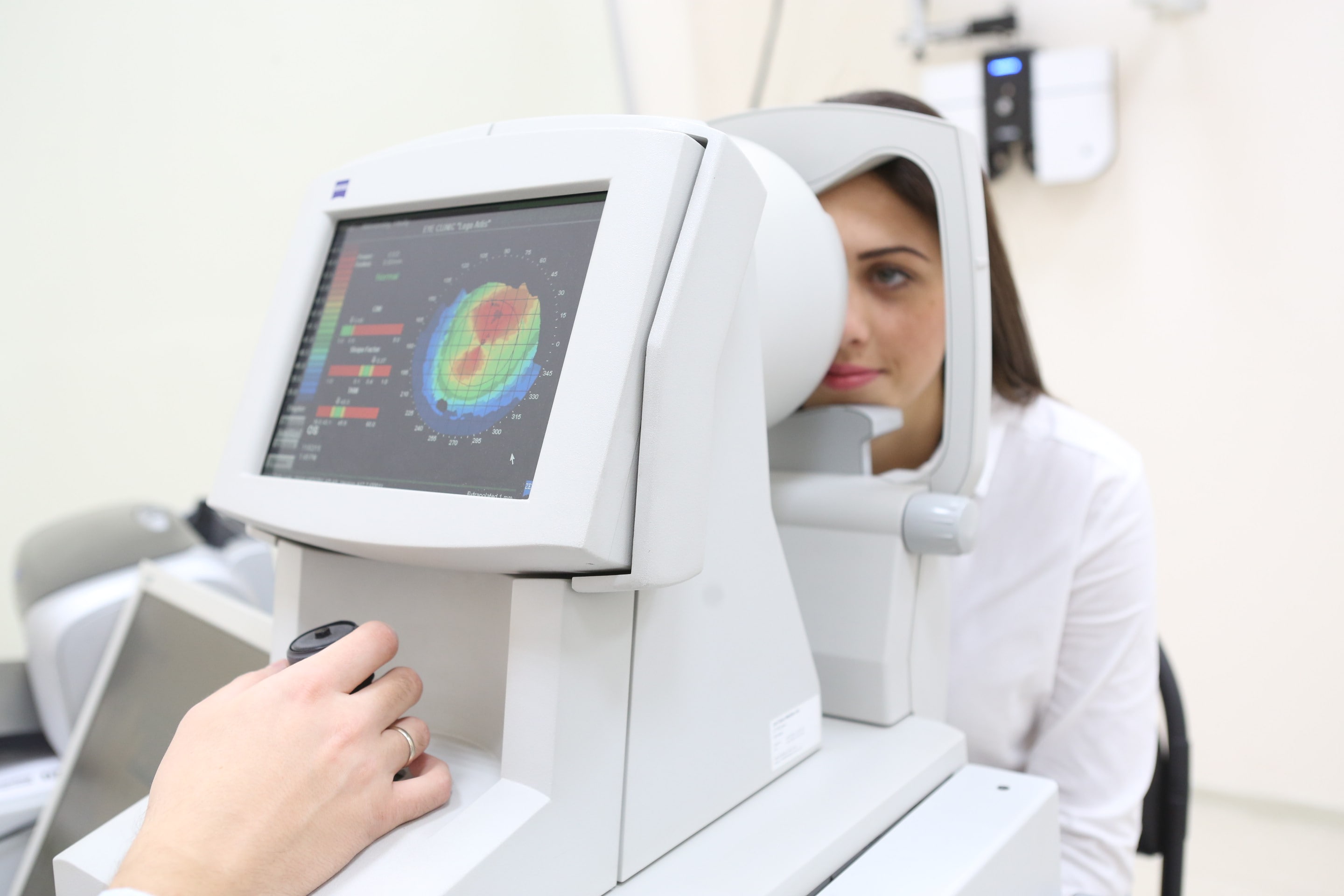
Постановка диагноза на ранних этапах развития кератоконуса крайне важна, но в то же время затруднительна, даже в условиях нынешнего развития медицины. Выявление этого заболевания производится офтальмологом на основе жалоб пациента, клинических признаков и анамнестических данных. Однако постановка окончательного диагноза производится путем проведения дополнительных аппаратных и физикальных исследований.

Наиболее достоверными и информативными методами диагностики являются:
- Скиаскопия – метод начальной диагностики кератоконуса. Это исследование предполагает использование светового луча, который направляется врачом на радужку, отражается от ее поверхности и образует светлые полосы на роговичном слое, которые должны располагаться под определенным углом. При деформации роговицы угол искривления этих полос отклоняется от показателей нормы, что свидетельствует о развитии кератоконуса.
- Рефрактометрия – это вспомогательный метод диагностики, при помощи которого подтверждается факт деформации роговичного слоя путем обнаружения измененного астигматизма и миопии. Такой способ диагностики основывается на использовании луча света, который при кератоконусе изменяет силу преломления и фокусировку после прохождения роговицы.
- Кератометрия – дает возможность постановки предварительного диагноза. Исследование заключается в изучении роговичного слоя на предмет его искривления. Его проведение осуществляется при помощи специального прибора или на компьютерном кератометре. Последний вариант более точен, так как позволяет предельно точно высчитывать искривление роговицы, сопоставляя текущие показатели с общепринятыми нормами.
- Картированная пахиметрия – с высокой долей вероятности позволяет выявить патологию на ранних стадиях развития или даже при первых тревожных признаках. В ходе исследования применяется специальный прибор, позволяющий определить участок деформации в самом начале ее формирования.
- Оптическая компьютерная топография – метод схож с предыдущим, но более точен, так как предполагает использование экспертного оборудования, которое считывает данные о строении роговицы, анализирует их, выделяя основные признаки возникновения деформации роговичного слоя.
- Диафаноскопия – при исследовании учитываются особенности тени на роговичном слое: при кератоконусе она принимает клиновидную форму.
- Оптическая когерентная томография – используется в ходе выполнения клинических исследований.
- Исследование роговицы путем биомикроскопии, конфокальной и эндотелиальной микроскопии. Эти методы предназначены для раннего выявления заболевания, так как с их помощью определяются патологические изменения на клеточном уровне.
Одним из методов выявления кератоконуса является щелевая лампа, но с ее помощью обнаружить заболевание можно только на поздних стадиях развития болезни. Если при осмотре с использованием щелевой лампы врач видит на поверхностном слое роговицы кольцо Флейшнера (коричнево-желтая окантовка, формирующаяся из солей железа), можно говорить о развитии кератоконуса. Существуют другие 2 признака, выявляющиеся при осмотре с щелевой лампой:
- линии Вогта – легко устраняющиеся нажатием формирования в поверхностном слое роговицы;
- признак Мюнсена – структурное изменение края нижнего века, которое просматривается, когда пациент смотрит вниз.
Особое значение в постановке диагноза играет проведение дифференциации кератоконуса с рядом патологий:
- миопия;
- астигматизм;
- кератоглобус;
- герпетическое поражение роговицы и т.д.
Важно понимать, что обращаться к офтальмологу следует как можно раньше, при появлении первых тревожных симптомов. Это позволяет начать лечение раньше, предотвратив тяжелое прогрессирование болезни и необходимость оперативного лечения.
Традиционное лечение
Помощь пациентам с диагнозом кератоконус подразумевает проведение терапевтического или хирургического лечения. Предпочтение тому или иному методу отдается в зависимости от того, на какой стадии прогрессирования находится болезнь, состояния больного, особенностей течения патологии и ряда других факторов.
К числу общих методов лечения кератоконуса относятся:
- ношение жестких контактных линз;
- использование специальных очков и линз особой формы, а также поочередное ношение этих атрибутов для коррекции зрения;
- предотвращение прогрессирования болезни при помощи специальных препаратов в комплексе с ультрафиолетовым облучением;
- выполнение коллагенового кросслинкинга роговицы;
- внедрение сегментных кольцевидных имплантов;
- кератопластика (полная или частичная).
Каждый медикаментозный препарат подбирается только врачом индивидуально для каждого пациента, самолечение строго противопоказано. На начальных этапах прогрессирования патологии, при условии консервативной терапии, лечение может проводиться в домашних условиях. Но даже при таком сценарии пациент должен регулярно посещать лечащего врача, который отслеживает состояние органов зрения, а при необходимости корректирует терапию.
Особенности лечения на ранних стадиях
Ранние стадии развития кератоконуса симптоматически схожи с астигматизмом и лечатся преимущественно консервативными методами. Препараты, которые назначает офтальмолог, направлены на предотвращение деформации роговичного слоя, купирование неприятной симптоматики и коррекцию четкости зрения.
Каждому пациенту с диагнозом кератоконус показано ношение специальных очков или линз, которые полностью устраняют дефекты зрения. Линзы и очки подбираются офтальмологом для каждого пациента индивидуально, учитывая характер патологических изменений. При этом каждый пациент предупреждается, что в скором времени может потребоваться замена очков в связи с ухудшением зрения. При резком ухудшение остроты зрения лечение корректируется, применяются более интенсивные методы.
Ношение линз
Учитывая особенности течения патологического процесса, офтальмолог подбирает для пациента особые линзы. Они позволяют искусственно восстановить четкость и остроту зрения, корректировать деформацию роговичного слоя.
В зависимости от характера патологии, используются следующие виды линз:
- Мягкие – используются редко, преимущественно на ранних стадиях развития болезни, пока не произошла серьезная деформация роговицы.
- Жесткие – наиболее распространенный вариант. Линзы способствуют восстановлению анатомической формы роговичного слоя и корректируют зрение.
- Двухслойные – конструктивное решение, совмещающее в себе жесткий и мягкий элементы. Применяются при выявлении участков истончения роговичного слоя или в тех случаях, когда ношение стандартной жесткой линзы плохо переносится пациентом.
- Гибридные – такие контактные линзы имеют мягкие края, но их центральная часть жесткая. Основным преимуществом является возможность ношения гибридных при полной непереносимости жестких линз. Однако такой вариант грозит отечностью роговицы, неоваскуляризацией, развитием конъюнктивита.
- Склеральные – имеют особое строение, при их ношении дополнительно покрываются участки склеры глазного яблока. Такая особенность позволяет корректировать деформацию роговичного слоя и обеспечивает надежное закрепление линзы.
Применение рибофлавина
Один из способов консервативного лечения кератоконуса, подразумевающий применение капель на основе рибофлавина. После закапывания препарата на органы зрения воздействуют ультрафиолетовым излучением, процедура занимает до получаса.
Выполнение таких процедур позволяет укрепить структуру роговичного слоя, значительно снизив скорость развития процесса деформации или вовсе остановить его. Применение рибофлавина и УФ-излучение, при условии своевременно начатого лечения, позволяет избежать сложных оперативных вмешательств.
Кросслинкинг
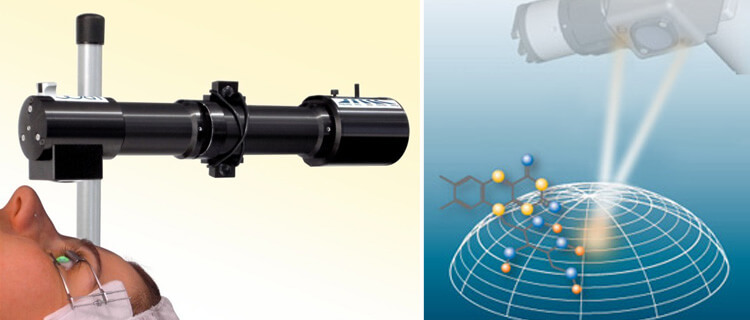
Такой метод лечения подразумевает обработку роговичного слоя специальным составом, который становится жестким при воздействии УФ-лучей. Лечение останавливает прогрессирование болезни путем укрепления роговицы.
Процедура обладает рядом преимуществ:
- результат от ее проведения сохраняется минимум в течение 7 лет, прогрессирование патологии останавливается;повышается четкость и острота зрения;
- выполнение кросслинкинга откладывает необходимость оперативных вмешательств.
Сегментные кольцевидные импланты
Малоинвазивная операция, частично относящаяся к оперативным методам лечения кератоконуса. Выполняется процедура в три этапа:
- с использованием высокоточного оборудования врач производит миниатюрный разрез на периферии роговичного слоя;
- в образовавшиеся после разреза «лунки», по обе стороны от зрачка, вживляются дуги с полиметилметакрилата;
- произведенные надрезы закрываются.
Вживленные в роговичный слой дуги способствуют постепенному выравнивают роговицы, придают ей анатомически правильной формы. Операция безболезненная и безопасная, проводится под местной анестезией. Если с течением времени отсутствует положительный эффект дуги удаляются из роговичного слоя без вреда для органа зрения.
Кератопластика
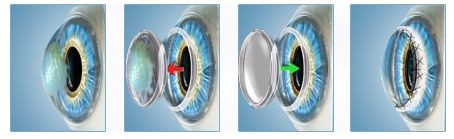
Хирургическое вмешательство проводится если консервативная терапия не принесла должных результатов. Выполнение этой операции подразумевает хирургическое удаление роговичного слоя с дальнейшей его пересадкой. Материалом для пересадки служит донорская роговица.
После проведения операции для полноценной регенерации тканей глаза требуется до 6 недель. Однако полноценного восстановления остроты и четкости зрения следует ожидать не ранее, чем через 9-12 месяцев. Для лечения пациентов детского возраста может применятся частичная кератопластика, но эта операция гораздо более сложная, требует наличия соответствующего оборудования экспертного класса.
Медикаментозное лечение
Сегодня в медицинской практике не существует медикаментов, которые смогли бы остановить развитие кератоконуса или излечить его полностью. Но некоторые препараты способны улучшить состояние пациента, купировать неприятные симптомы и временно замедлить прогрессирование патологии.